Помутнение хрусталика в медицине называют катарактой. Заболевание могут выявить в любом возрасте, но чаще всего такой диагноз ставят пожилым людям. В 49% случаев старческой слепоты причиной является катаракта. Осложненная катаракта отличается тем, что сопровождается другими нарушениями. Общие заболевания и проблемы с органами зрения могут быть причиной катаракты, либо значительно осложняет ее течение.
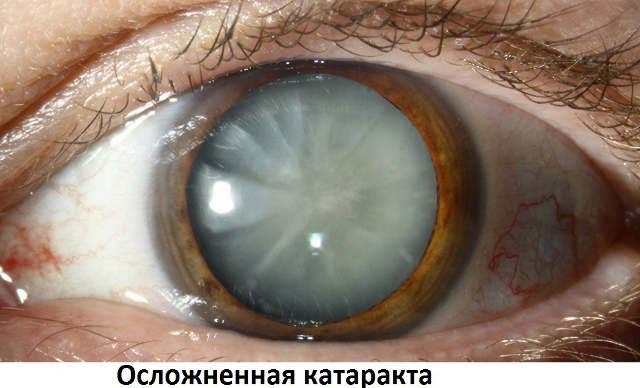
Особенности осложненной катаракты
Осложненная катаракта – помутнение хрусталика, которое возникает на фоне других заболеваний. В этом случае главной причиной катаракты является воздействие продуктов распада от воспалительного процесса, а также нарушение питания хрусталика.
Осложненную катаракту чаще диагностируют у женщин. У пациентов мужского пола болезнь обычно протекает легче. Осложненная форма развивается в задней части хрусталика и сначала поражает заднюю капсулу. Это обусловлено тем, что задняя стенка не защищена эпителием, поэтому она легко повреждается продуктами распада инфекций.
Сначала поражение незначительное, а темпы его разрастания медленные. Когда помутнение покрывает всю заднюю капсулу, катаракту называют чашеобразной. Несмотря на то, что основная поверхность хрусталика остается прозрачной, отмечается сильный зрительный дискомфорт.
Как прогрессирует заболевание:
- Накапливание инфильтрата в глазном яблоке. На этом этапе острота зрения не снижается, человек может замечать лишь незначительную затуманенность.
- Незрелая катаракта. Острота зрения ощутимо снижается, врач может увидеть сильное помутнение хрусталиков масс во время осмотра.
- Зрелая катаракта. Проявляются все основные симптомы заболевания. Помутнение заметно невооруженным глазом: белое пятно, не затрагивающее радужку. Глаза приобретают молочный оттенок.
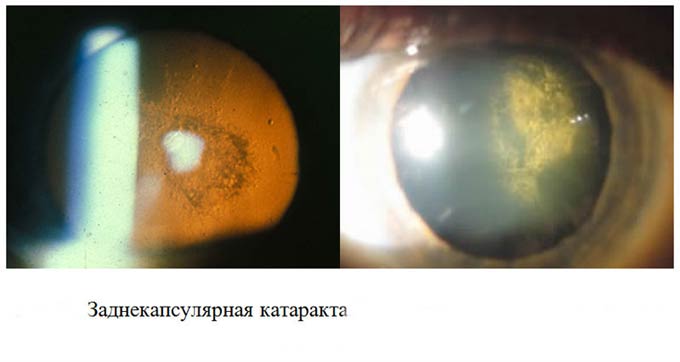
- Перезрелая катаракта. Окончательная потеря зрения, переход катаракты в набухающую или заднекапсулярную форму. Именно заднекапсулярная катаракта чаще всего приобретает осложненную форму. Набухающая встречается реже и характеризуется увеличением хрусталика и сокращением глубины переднего отрезка глаза. При заднекапсулярной катаракте помутнения локализуются на задней стенке хрусталика.
Каждый из этапов прогрессирования катаракты отличается своими симптомами. Примечательно, что болезнь можно диагностировать уже на первом этапе ее развития, поэтому своевременное обращение к врачу поможет избежать слепоты.
Причины осложненной катаракты
Осложненная катаракта может быть обусловлена негативным влиянием внутренних и внешних факторов. Помутнение начинается с накапливания продуктов метаболизма при длительном воспалительном процессе. Болезнь затрагивает область под задней капсулой и периферический отдел задней коры хрусталика.
Факторы риска:
- генетическая предрасположенность,
- повреждение органов зрения,
- отсутствие лечения при отслоении сетчатки,
- воспаление сосудистой оболочки глаза,
- повышенное артериальное давление,
- длительное воздействие ультрафиолетового или ионизирующего излучения,
- прием лекарственных препаратов (капли с пилокарпином или адреналином, кортикостероиды),
- физическое истощение,
- нехватка йода.
У детей осложненная катаракта развивается преимущественно после увеита, перенесенного во внутриутробном периоде развития. Воспаление может иметь туберкулезную, вирусную и другую природу. Осложненная двустороння катаракта характерна для сахарного диабета и ревматоидного артрита у молодых пациентов. Несмотря на то, что на фоне сахарного диабета болезнь обычно быстро прогрессирует, она успешно поддается лечению.

Причины осложненной катаракты:
- воспалительный процесс в увеальном тракте,
- глаукома,
- злокачественные новообразования,
- иридоциклит,
- полиартрит,
- ревматоидный артрит,
- сахарный диабет.
Осложненная катаракта может быть последствием хирургического лечения близорукости путем замены хрусталика. В этом случае помутнения развиваются из-за повреждения тканей или нарушения кровообращения во время операции.
Симптоматика осложненной катаракты
Поскольку данная форма катаракты сопровождается другими нарушениями, помимо ухудшения зрения могут отмечаться совершенно разные симптомы (проявления эндокринных нарушений, сахарного диабета, хронического воспаления).
Главный офтальмологический симптом осложненной катаракты – ухудшение зрения. Дискомфорт может выражаться в двоении и эффекте тусклого мира, быстрой утомляемости глаз, снижении контрастности изображений, светобоязни. Вокруг ярких предметов начинаются появляться ореолы, заметно ухудшается сумеречное зрение. Визуально меняется цвет зрачка, а зрение не поддается коррекции очками и контактными линзами.
Осложненная форма катаракты характеризуется наличием эффекта переливания на заднем полюсе хрусталика, который сменяется пористыми помутнениями желтого оттенка. В большинстве случаев этот вид катаракты развивается медленно, продвигаясь к средним слоям и ядру хрусталика. Без лечения итогом осложненной катаракты становится полная слепота.
Неполная осложненная катаракта
При неполной осложненной катаракте на хрусталике формируются мутные пятна, нарушающие зрение. Эта форма может развиться у человека любого возраста, но скорость прогрессирования во многом будет зависеть от степени зрелости больного. Неполная осложненная катаракта поражает, как правило, только один глаз. При двустороннем помутнении болезнь прогрессирует несимметрично, но одновременно.
Причиной неполной катаракты становится нарушение питания хрусталика или агрессивное воздействие токсических веществ. Оба эти явления приводят к помутнению хрусталика и ухудшению зрения. Неполная катаракта может обуславливаться общими заболеваниями и конкретно нарушениями в работе зрительной системы. К первой группе в первую очередь относят хронические болезни щитовидной железы, микседему и сахарный диабет. Также помутнения могут возникать в процессе нарушения водного обмена, при сильных конвульсиях и столбнячных судорогах. Иногда катаракта становится осложнением экземы, нейродермита и склеродермии.
Из офтальмологических заболеваний можно выделить увеит, пигментирование сетчатки, сильную близорукость, запущенную глаукому, синдром Фукса. Эти нарушения влекут за собой изменение состава внутриглазной жидкости и расстройство обмена веществ в хрусталике.

Диагностика осложненной катаракты
На ранней стадии развития диагностировать катаракту можно только в кабинете у офтальмолога. Зрелую катаракту видно невооруженным глазом, поскольку меняется цвет зрачка. В первую очередь врач проводит стандартный осмотр, а при подозрении на катаракту или отслоение сетчатки применяют дополнительные методы диагностики. Визуализировать очаги поражения позволяет щелевая лампа.
При катаракте на фоне воспалительного процесса в увеальном тракте отмечается полихроматический блеск, сконцентрированный в заднем полюсе хрусталика. В этом случае локальные помутнения имеют маленький размер и серовато-белый оттенок. Повышение внутриглазного давления нередко становится причиной появления передних субкапсулярных или капсулярных очагов катаракты.
Если катаракта осложнена отслоением сетчатки, помутнения располагаются под задней капсулой. То же можно сказать про осложненную близорукость, при которой дополнительно развивается ранний склероз ядра хрусталика.
Дифференциальная диагностика проводится на предмет болезней роговицы, отслойки сетчатки, глаукомы, новообразований, повреждений зрачка. При обследовании нужно учитывать то обстоятельство, что у детей с глаукомой помутнение часто сочетается с подвывихом хрусталика. Это явление обуславливается разрывом ресничного пояска.
Как лечат осложненную катаракту
Без устранения причин осложненной катаракты нельзя полностью восстановить зрение. Поэтому первым этапом терапии становится диагностика и лечение первопричины. Если заболеванием имеет хронический характер, для профилактики катаракты необходимо держать его под контролем.
Нужно понимать, что никакие медикаменты не позволяют вылечить катаракту полностью. На сегодняшний день нет препаратов, которые могли бы полностью остановить или обратить процесс помутнения хрусталика.
Тем не менее при лечении неполной катаракты пациентам назначают капли с аминокислотами и ланостеролом, которые могут расщеплять скопления белка в хрусталиковых массах. В офтальмологической практике для этих целей широко используют Витайодурол, Квинакс, Тауфон, Офтан-Катахром, Витафакол. Эти препараты помогают замедлить распространение катаракты, но вернуть здоровье хрусталику таким образом нельзя.
Для обеспечения комфортной жизни пациенту выписывают очки или контактные линзы, хотя это нецелесообразно, ведь при быстром прогрессировании болезни их придется постоянно менять. Нужно регулярно посещать офтальмолога и контролировать состояние хрусталика. Если отмечается стабильное и быстрое ухудшение зрения, рекомендуется прибегать к хирургическому лечению. Тип операции врач выберет в зависимости от особенностей болезни и сопутствующих патологий у конкретного пациента.
Хирургическое лечение катаракты
Существуют разные методики лечения осложненной катаракты, однако чаще всего прибегают к факоэмульсификации. Эта операция подразумевает удаление хрусталика и установку интраокулярной линзы, которая будет повторять его функции и обеспечивать нормальное зрение.
Если у пациента с катарактой имеется сахарный диабет, перед операцией нужно проверить уровень сахара и при необходимости нормализовать его. Пациентам с воспалениями в органах зрения операцию проводят только после их устранения. Когда воспалительный процесс имеет хроническое течение, необходимо дождаться стадии ремиссии.
Сразу после устранения причины осложненной катаракты рекомендуется переходить к хирургическому лечению. Факоэмульсификацию проводят при помощи ультразвука или лазера (либо комбинируют эти методы). Операция безопасна и безболезненна. Современные вариации факоэмульсификации почти не имеют побочных эффектов.
Лечение заключается в том, что через минимальный разрез на глазном яблоке хрусталик разрушают и превращают в эмульсию, устанавливая на его место специальную линзу. Накладывание швов не требуется: микроразрез заживает самостоятельно. Раньше факоэмульсификация не была такой простой, ведь до изобретения мягких интраокулярных линз жесткие нужно было имплантировать через большой разрез. Мягкие же линзы врач сворачивает в трубочку и вводит через микроинструмент, что лишает пациента необходимости полгода носить швы. После операции пациент может вернуться домой в тот же день и вести привычный образ жизни, огранивая себя только в спорте и прямом воздействии солнечных лучей.
Если сопутствующее нарушение поддается хирургическому лечению, врач может расписать план вмешательства таким образом, чтобы решить сразу две проблемы. Например, при наличии астигматизма на место хрусталика устанавливают линзу с цилиндром, которая поможет исправить рефракционное нарушение.
Зрение после факоэмульсификации восстанавливается лишь в том случае, если помутнения не затронули стекловидное тело и нет нервных нарушений. После хирургического лечения возможно развитие вторичной катаракты, когда в ходе операции хирург удалил не все патологические клетки. Если нарушить алгоритм вмешательств на переднюю стенку глаза, может появиться отечность центра сетчатки. Поэтому очень важно тщательно выбирать клинику и специалиста.
Сегодня катаракта не представляет серьезной угрозы для зрения человека, поскольку разработаны эффективные методики ее лечения. Хотя единственный способ устранить помутнения полностью является хирургическим, качественно проведенная операция гарантирует полное восстановление зрения даже у пожилых людей.

