Осложнения сахарного диабета затрагивают разные органы: сердце, сосуды, половые железы, почки, зрительную систему. Одним из самых тяжелых проявлений сахарного диабета признана диабетическая ретинопатия.

Влияние диабета на зрение
У здоровых людей поджелудочная железа выделяет достаточно инсулина для обмена глюкозы, белков и жиров. Сахарный диабет выражается в абсолютной или частичной недостаточности инсулина, либо в невосприимчивости тканей к этому веществу. Иногда эти факторы сочетаются у одного пациента. Самым простым способом заподозрить диагноз является сдача крови из пальца.
Поскольку инсулин служит для транспортировки глюкозы, при его нехватке снижается ее потребление тканями и происходит накопление сахара в крови. Повышенную концентрацию невостребованного сахара называют гипергликемией. Возникает тяжелое нарушение метаболизма и питания клеток. Вне зависимости от типа диабета будут наблюдаться различные тканевые или сосудистые нарушения. Тип болезни, эффективность инсулиновой терапии и образ жизни определяют то, как скоро и в какой степени проявятся осложнения.
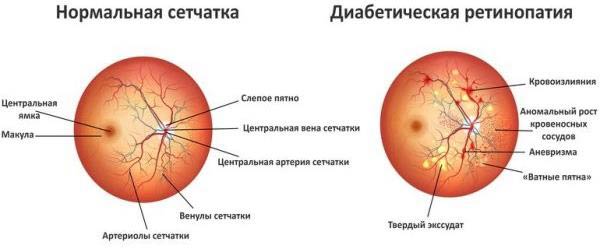
Гипергликемия является обязательным условиям для начала ретинопатии, поскольку для нормального функционирования зрительной системы очень важен правильный обмен веществ. По этой причине многие эндокринные заболевания осложняются офтальмологическими нарушениями. Ретинопатия является проявлением микроангиопатии, когда нарушается проходимость мелких сосудов (капилляров) сетчатки. Подобные осложнения чаще диагностируют у людей, которые долгое время живут с диабетом.
Ретинопатия опасное осложнение диабета, поскольку 90% больных с первым типом после 15-20 лет болезни имеют характерные симптомы. Обычно поражение зрительной системы начинается через 5-10 лет. При своевременном обследовании выявить симптомы ретинопатии удается даже на самой ранней стадии, поэтому всем диабетикам нужно посещать офтальмолога минимум дважды в год.
Как развивается диабетическая ретинопатия
Избыток глюкозы, существующий длительное время, приводит к серьезному сбою обмена веществ. Глюкоза быстро вступает в химические реакции, когда ее концентрация превышает норму. Негативное воздействие сахара на структуры организма —, глюкозотоксичность.
Пути глюкозотоксичности:
- Глюкоза связывается с белками, меняя их структуру и основные функции. Гликозилированные белки разрушают стенки сосудов, увеличивают количество тромбоцитов, усиливают секрецию эндотелинов. Происходит нарушение гемостаза и гиперкоагуляция, образуются микроскопические тромбы.
- Повышается окислительное воздействие на жиры, белки и глюкозу, что провоцирует окислительный стресс. Резко усиливается выработка свободных радикалов, становится все больше высокотоксичных радикалов.
- Повышается внутриклеточное давление, поскольку в эндотелий откладываются сорбитол и фруктоза. Развивается отечность, нарушается фосфолипидный и гликолипидный состав мембран клеток, утолщаются мембраны капилляров.
- Меняются реологические свойства крови: соединение тромбоцитов и эритроцитов, формирование микроскопических тромбов, нарушение транспортировки кислорода. Вследствие этого развивается гипоксия сетчатки.
Поражение сосудов при диабете связано с состоянием гипергликемии и глюкозотоксичностью. Это провоцирует окислительный стресс, чрезмерную выработку свободных радикалов и конечных гипергликемических продуктов. Происходит гибель перицитов – клеток, которые передают возбуждение в сосудах. Они также регулируют обмен жидкости, сужая и расширяя капилляры.
Через эндотелий капилляров и перициты осуществляется клеточный метаболизм. После разрушения перицитов истончаются сосуды и биологические жидкости начинают подтекать в другие слои сетчатки. Создается отрицательное давление, сосуды растягиваются и образуются микроаневризмы.

Стадии диабетической ретинопатии
К основным факторам прогрессирования нарушений относят истончение стенок капилляров, появление микротромбов и окклюзии ретинальных сосудов. Появляются различные аномалии на глазном дне, нарушается транскапиллярный обмен, развивается ишемия и кислородное голодание тканей сетчатки.
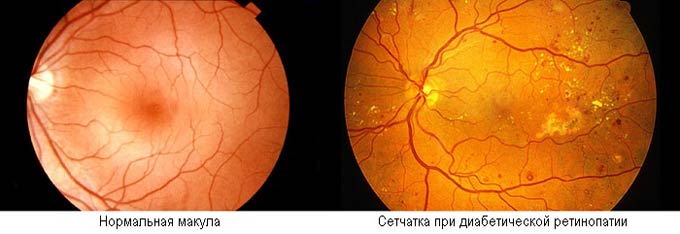
При диабете первого типа, когда человек зависим от инъекций инсулина, ретинопатия развивается очень быстро. У таких пациентов болезнь часто диагностируют уже в запущенной форме. При втором типе (инсулинозависимом) изменения локализируются в макуле, то есть в центре сетчатки. Часто осложнением ретинопатии становится макулопатия.
Основные формы ретинопатии:
- Непролиферативная. В сетчатке образуются микроскопические аневризмы, кровоизлияния, отеки, очаги экссудации. Кровоизлияния точечные (округлые и темные или в виде штрихов), располагаются в центре или глубоких тканях сетчатки. Экссудат бывает мягким и твердым, белого или желтоватого окраса, с четкой или смазанной границей, расположен по центру. Для непролиферативной формы характерен макулярный отек. На ранней стадии зрение не ухудшается. Непролиферативную ретинопатию диагностируют преимущественно у диабетиков с большим стажем.
- Препролиферативная. Имеются микрососудистые аномалии, множество экссудата разной консистенции, а также больших ретинальных геморрагий.
- Пролиферативная. Неоваскуляризация ДЗН и других зон сетчатки, имеется гемофтальм, образуются очаги фиброзной ткани. Новые капилляры хрупкие, что обуславливает рецидивы кровоизлияний. Возможно формирование витреоретинальных натяжений с последующей отслойкой сетчатки. Неоваскуляризация радужной оболочки вызывает вторичную глаукому. Пролиферативная форма характеризуется сильным ухудшением зрения.
Переход от непролиферативной формы к пролиферативной может произойти за считанные месяцы у молодого человека с гипергликемией. Основной причиной ухудшения зрительных функций является макулярный отек (поражение центра сетчатки). Поздние формы опасны потерей зрения из-за возникновения геморрагий, отслойки сетчатки или тяжелой глаукомы.
Клиническая картина разных стадий ретинопатии
Ретинопатия прогрессирует латентно, даже в запущенной форме она бывает неощутима. Выраженность нарушений зависит от срока сахарного диабета, уровня глюкозы и показателей АД. Ретинопатия усугубляется в период беременности, поскольку становится сложнее поддерживать нормальный уровень сахара.
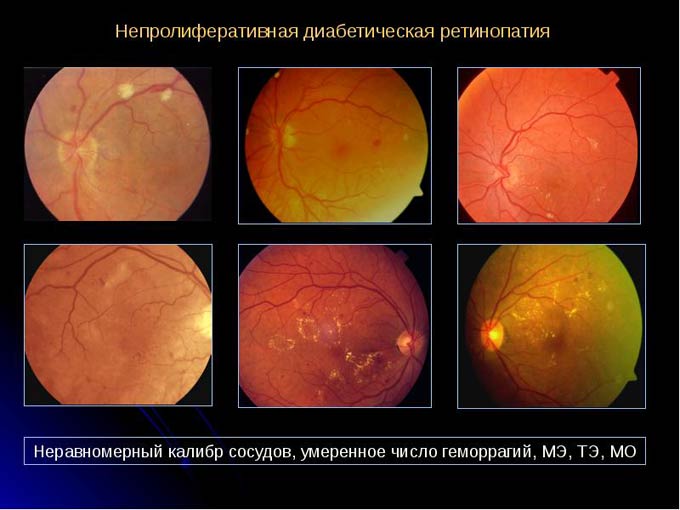
Непролиферативная стадия
- небольшое количество микроаневризм,
- твердый желтый экссудат,
- мягкий ватообразный экссудат,
- точечные или штрихообразные геморрагии,
- микрососудистые аномалии,
- иногда также экссудативная макулопатия.
Препролиферативная стадия
- увеличение количества признаков, которые имелись на первой стадии,
- неравномерное расширение ретинальных вен,
- субретинальные и преретинальные геморрагии,
- гемофтальм,
- экссудативная макулопатия,
- ишемия и экссудация в макуле,
- диабетическая папиллопатия с преходящей отечностью ДЗН.
На препролиферативной стадии необходимо проходить более тщательное обследование на предмет ишемических поражений сетчатки. Ишемия указывает на прогрессирование болезни, скорый переход к пролиферативной форме и развитие неоваскуляризации.
Клиническая картина пролиферативной стадии
- неоваскуляризация сетчатки или ДЗН,
- большие геморрагии,
- фиброзные шварты и пленки.
Осложнения диабетической ретинопатии:
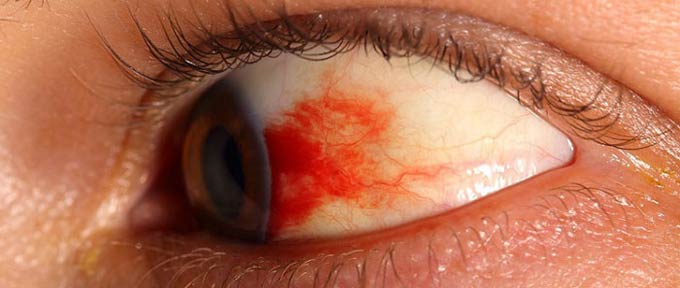
- геморрагии (скопления крови из разрушенных капилляров в преретинальных и интравитреальных областях),
- тракционная отслойка (натяжение от стекловидного тела) или регматогенная, первичная,
- неоваскуляризация радужной оболочки, которая провоцирует неоваскулярную глаукому.
Степень оптических нарушений при ретинопатии сильно зависит от состояния макулы. Незначительное ослабление зрительной функции характерно для макулопатии и ишемии макулы. Резкое ухудшение (вплоть до слепоты) возможно при сильном кровоизлиянии, отслойке сетчатки и глаукоме, обусловленной неоваскуляризацией.
Резкая слепота при диабете наступает в результате катаракты или глаукомы. Диабетическая катаракта отличается от классической тем, что прогрессирует стремительно (вплоть до пары часов в момент криза). Помутнение хрусталика такого характера чаще выявляют у девочек и девушек. Вылечить диабетическую катаракту можно, диагностика заключается в проведении биомикроскопии.
Неоваскулярная глаукома возникает от разрастания капилляров и фиброзной ткани на радужную оболочку и угол переднего отрезка глаза. Образованная сосудистая сеть сокращается, формируя гониосинехии и провоцируя некупируемое повышение давления в глазном яблоке. Неоваскулярная глаукома – частое осложнение ретинопатии, которое плохо лечится и может стать причиной необратимой слепоты.
Симптомы диабетической ретинопатии
Проблемы со зрением при диабете сначала незаметны. Только с течением времени проявляются ощутимые симптомы, поэтому ретинопатию нередко выявляют уже на пролиферативной стадии. Когда отек затрагивает центр сетчатки, страдает четкость зрения. Человеку становится тяжело читать, писать, набирать текст, работать с мелкими деталями или на очень близком расстоянии.
При глазных кровоизлияниях в поле зрения возникают плавающие пятна, появляется ощущение пелены. Когда очаги рассасываются, пятна исчезают, однако их появление является серьезным поводом обратиться к окулисту. Часто в процессе кровоизлияния в стекловидном теле формируются натяжения, провоцирующие отслойку и быструю потерю зрения.
Обследование органов зрения при сахарном диабете
Долгое время диабетическая ретинопатия никак не проявляется, что усложняет диагностику и подбор лечения. При обращении человека с диабетом окулист должен уточнить длительность и тип болезни, степень эффективности лечения, наличие осложнений и дополнительных патологий.
В целях профилактики консультация офтальмолога рекомендована всем людям, у кого диагностировали сахарный диабет. Если первичный осмотр не выявил признаков ретинопатии, назначают 1-2 повторных осмотра каждый год. Когда выявляют непролиферативную форму, проверку осуществляют каждые 6-8 месяцев. Препролиферативная и пролиферативные формы требуют контроля каждые 3-4 месяца. Дополнительное обследование необходимо при смене терапии.
Поскольку у детей до 10 лет ретинопатию выявляют редко, их обследуют раз в 2-3 года. Во время беременности показаны осмотры каждый триместр, а в случае прерывания – ежемесячно на протяжении 3 месяцев.
Комплекс обследований при диабетической ретинопатии:
- проверка остроты зрения (дает возможность оценить функциональность центра сетчатки),
- прямая офтальмоскопия (проверка на ретинальную ишемию, выявление аномальных сосудов, микроаневризм, ретинальных геморрагий, деформации вен),
- биомикроскопия переднего отрезка глаза и стекловидного тела,
- гониоскопия (проверка угла передней камеры),
- периметрия (обследование полей зрения, проверка периферического зрения),
- тонометрия (измерение глазного давления).
Дополнительную информацию о работе зрительной системы можно получить в ходе флюоресцентной ангиографии сетчатки, оптической когерентной томографии, УЗИ, флюорофотометрии, электроретинографии. При необходимости проводят психофизиологические тесты для проверки цветового зрения, контрастности, адаптации.
Не заметные при стандартных проверках признаки ретинопатии можно обнаружить в ходе флюоресцентной ангиографии. По результатам этого исследования определяют необходимость проведения лазеркоагуляции и зону воздействия. Ангиография достоверно подтверждает диагноз и дает возможность оценить распространенность ишемии. Для верности снимают всю периферию глазного дна.
Принципы лечения диабетической ретинопатии
Медикаментозное лечение глазных сосудов
Консервативная терапия диабетической ретинопатии нужна, чтобы откорректировать метаболизм и минимизировать гемоциркуляторные нарушения. Используют медикаменты и физиотерапию. Необходимо понимать, что лекарственные препараты не способны предупредить или остановить поражение сетчатки при сахарном диабете. Они применяются только в качестве дополнительного воздействия до или после операции. Общий же результат зависит от компенсации диабета, нормализации АД и липидного обмена.
Какие препараты применяют при диабетической ретинопатии:
- ингибиторы ферментов, превращающих ангиотензин I в ангиотензин II (Лизиноприл),
- коррекция липидного обмена (Ловастатин, Флувастатин, Симвастатин, Фенофибрат),
- сосудорасширяющие препараты, дезагреганты (Аспирин, Пентоксифиллин),
- антиоксиданты (витамин Е, Мексидол, Эмоксипин, Гистохром),
- тиоктовые кислоты в качестве дополнительных антиоксидантов (липоевая кислота, Берлитион, Эспа-Липон),
- ангиопротекторы (аскорбиновая кислота, Рутозид, Этамзилат, кальция добезилат),
- для улучшения местного метаболизма (Ретиналамин, Милдронат),
- профилактика и лечение кровоизлияний (Проурокиназа, Фибринолизин, Коллагеназа, Вобэнзим),
- глюкокортикоиды для лечения экссудативной макулопатии (Триамцинолон),
- блокаторы ангиогенеза для регресса неоваскуляризации (Бевацизумаб).
Лазерная терапия патологий сетчатки
Серьезно воздействовать на диабетическую ретинопатию удается только в ходе хирургического вмешательства. Если провести лечение до первых симптомов, удается стабилизировать состояние почти в 70% случаев. Выделяют две основные методики лазерной терапии – панретинальную и фокальную.
Показания к лазерной операции:
- экссудативная макулопатия,
- ишемия сетчатки,
- неоваскуляризация,
- рубеоз радужной оболочки.
Противопоказания к лазерной операции:
- помутнение структур оптической системы,
- фиброваскулярная пролиферация (3 или 4 степень),
- геморрагия глазного дна,
- острота зрения ниже 0,1 диоптрий.
Для борьбы с ретинопатией применяют лазеркоагуляцию: фокальную при макулопатии, решетчатую при диффузной отечности макулярной зоны, секторальную или панретинальную зависимо от распространения ишемии и неоваскуляризации. Когда лазер применять нельзя, проводяттрансклеральную криопексию или диод-лазерную процедуру (при условии, что отсутствует фиброзная пролиферация). Эти процедуры могут быть дополнением к панретинальной лазерной операции.
Панретинальная лазеркоагуляция направлена на профилактику и регресс неоваскуляризации. Операция позволяет устранить ретинальную гипоксию, сблизить нервный и хориокапиллярный слои, осуществить деструкцию микроинфарктов, аномальных сосудов и целых сосудистых комплексов.
Возможные осложнения лазерного лечения:
- мелкие и обширные кровоизлияния,
- отслойка (обычно при панретинальном методе),
- кистовидный макулярный отек,
- нарушение перфузии ДЗН.
Существует метод «щадящей» лазерной коагуляции, когда воздействуют на пигментный эпителий сетчатки. Врач создает просветы в эпителии, которые облегчают движение тканевой жидкости. Подобное вмешательство в теории не влияет на функциональность сетчатки.
Хирургическое лечение диабетической ретинопатии
Для лечения стекловидно тела, сетчатки и макулярной зоны применяют витрэктомию. Этот метод рекомендован при хроническом отеке макулы, который спровоцирован натяжением. Витрэктомия помогает устранить длительный гемофтальм и тракционную отслойку. Операция подразумевает частичное или полное удаление стекловидного тела и его замену на совместимые биоматериалы.
Витрэктомию проводят планово, но возможно и срочное вмешательство при разрыве сетчатки или стремительном развитии ретинопатии. К противопоказаниям относят невозможность применить анестезию, тяжелые системные заболевания, проблемы со свертываемостью крови, злокачественные образования в области глаз.
Для замены стекловидного тела используют силикон, фторуглеродные эмульсии, газовые смеси, солевые растворы. Они не отторгаются глазом, поддерживают его нормальную форму и фиксируют сетчатку в таком положении, чтобы остановить отслойку. Наиболее подходящим признано силиконовое масло, которое хорошо преломляет свет и почти не вызывает дискомфорт.
Если полость заполняют газом, все время его рассасывания человек будет видеть пелену перед глазами. Через несколько недель полость стекловидного тела заполняется жидкостью из самого глаза.
Профилактика офтальмологических осложнений при диабете
Поскольку негативные изменения от сахарного диабета неизбежны, основной профилактикой ретинопатии остается скрининг. При диабете первого типа регулярно посещать окулиста нужно спустя 5 лет от начала болезни. Диабетиков второго типа обследуют после уточнения диагноза. В дальнейшем нужно проходить глубокие офтальмологические обследования по графику. Офтальмолог определяет частоту обследований для каждого пациента индивидуально после первичного осмотра.
Своевременное и полноценное лечение сахарного диабета, а также сопутствующих нарушений, позволяет задержать развитие ретинопатии и приостановить ее прогрессирование. Больной должен научиться самоконтролю, соблюдать диету и режим дня, подвергать себя адекватным физическим нагрузкам, отказаться от курения, повысить стрессоустойчивость. Только так удается предотвратить слепоту и инвалидность.
Единственный метод профилактики диабетической ретинопатии – нормализация обмена углеводов. К факторам риска можно отнести нестабильное АД и диабетическую нефропатию. Эти состояния нужно контролировать не меньше, чем сам диабет.
Традиционно диабетическую ретинопатию причисляют к осложнениям гипергликемии. Однако в последние годы специалисты все чаще приходят к выводу, что диабетическая ретинопатия является не осложнением, а ранним симптомом диабета. Это позволяет выявлять заболевание на начальной стадии и вовремя осуществлять лечение. Выжидательная тактика устарела и признана опасной, поскольку раньше диагностику проводили при возникновении симптомов уже на стадии прогрессирования дистрофии.

